BULIMIA NERVOSA. CAUSE, SINTOMI E CURA

La bulimia nervosa è disturbo del alimentazione caratterizzato da abbuffate, condotte di eliminazione e preoccupazione per il peso e le forme del corpo. Il termine bulimia nervosa è stato coniato nel 1979 dallo psichiatra inglese Gerard Russel e deriva da due parole greche che sono bous (che significa bue) e limos (fame). Letteralmente quindi bulimia significa “avere una fame da bue”. L’aggettivo “nervosa” indica che i sintomi del disturbo sono di origine psicologica e non sono invece causa di altra patologia medica. Questo disturbo compare per la prima volta nel DSM-III-R nel 1987 e con l’uscita del DSM-5 sono stati aggiornati alcuni criteri per la diagnosi di questo grave disturbo alimentare.
Sommario
Bulimia nervosa
La bulimia nervosa è un grave disturbo dell’alimentazione caratterizzato dall’ingestione di eccessive quantità di cibo in un discreto lasso di tempo con perdita del controllo (abbuffate) seguito da tentativi di evitare l’aumento di peso eliminando ciò che è stato ingerito (condotte di compenso) e dall’eccessiva preoccupazione per il peso e le forme del corpo.
Quando si parla di “eccessiva quantità di cibo” si fa riferimento ad una quantità di cibo ingerita sensibilmente superiore a quella che normalmente una persona assume durante un pasto. Per “discreto lasso di tempo” si intende un periodo non superiore alle 2 ore, mentre la perdita del controllo è caratterizzata dall’incapacità di astenersi dal mangiare o dall’impossibilità a fermarsi una volta iniziato.
Nella bulimia nervosa intendiamo con “condotte di compenso” comportamenti disfunzionali che hanno come finalità il controllo del peso corporeo. L’eccessiva preoccupazione per il peso infatti, così come le sensazioni negative avvertite dopo l’abbuffata, portano a cercare di eliminare il cibo appena ingerito o le calorie introdotte.
Per chi soffre di bulimia nervosa le principali condotte di compenso sono il vomito-autoindotto, l‘abuso di lassativi e diuretici e l’iperattività, tutti comportamenti sintomatici scatenati dall’abbuffata. In alcuni casi comunque, soprattutto in pazienti molto gravi, episodi di vomito auto-indotto sono pianificati e ricercati.
Bulimia nervosa e anoressia nervosa
La bulimia nervosa è, insieme all’anoressia nervosa, il più frequente e conosciuto disturbo dell’alimentazione. Ne condivide alcune caratteristiche peculiari:
- patologica attenzione verso il peso corporeo.
- perfezionismo clinico.
- bassa autostima e autoefficacia.
- alterato rapporto con il cibo.
- difficoltà nel riconoscere e comunicare le proprie emozioni.
Rispetto all’anoressia che è caratterizzata da un peso al di sotto della norma, nella bulimia nervosa possiamo trovare pazienti in sottopeso, normopeso o anche in sovrappeso.
Questa caratteristica varia a seconda della frequenza delle condotte compensatorie adottate dal paziente oltre che da caratteristiche individuali e specifiche. Inoltre è stato stimato (Dalle Grave, 1998) che, dopo un’episodio di abbuffata seguito dal vomito, il 50% delle calorie venga comunque assorbito dal corpo.
Cause della bulimia nervosa
Come per molte patologie psichiatriche, le cause della bulimia nervosa sono varie e multifattoriali. Non esistono quindi cause certe ma predisposizioni, fattori di rischio e cause precipitanti. Non è infatti possibile stabilire con certezza cosa porti a sviluppare il disturbo e cosa invece no. Tra le principali cause e fattori di rischio troviamo:
- tendenza all’impulsività in un più generale quadro di disregolazione emotiva.
- una storia personale di abusi o traumi.
- insoddisfazione per il proprio corpo fino ad un vero e proprio disturbo dell’immagine corporea.
- scarsa autostima e autoefficacia.
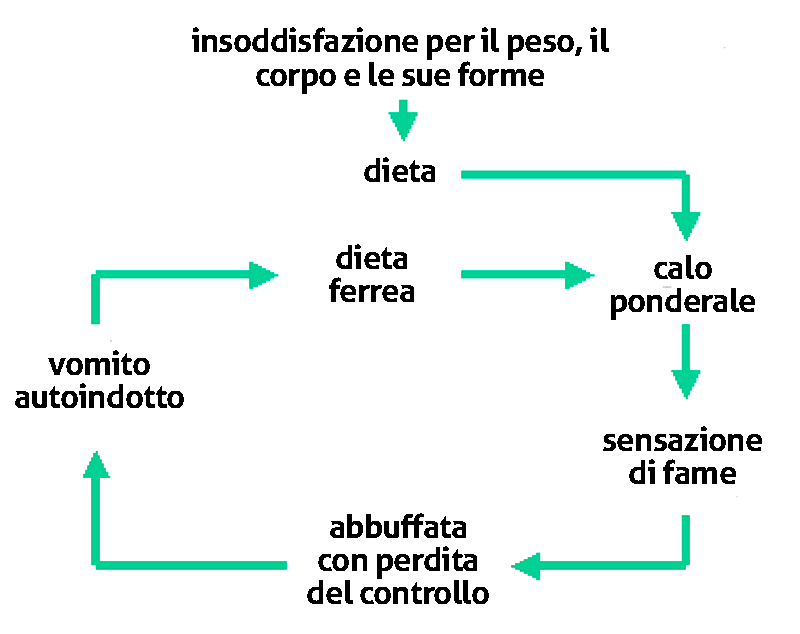
A volte può capitare che, prima dell’esordio della bulimia nervosa, ci sia una fase di anoressia. Nello specifico, dopo una prima fase di restrizione e dieta ferrea, l’ipercontrollo sul peso e sulle proprie sensazioni di fame diventa impossibile da mantenere. Questo innesca il primo episodio di abbuffata che poi determina il concatenarsi di episodi bulimici.
Bulimia sintomi
I principali sintomi della bulimia nervosa sono, come già anticipato, le abbuffate compulsive e le condotte di compenso. In genere, durante un’abbuffata, le quantità di cibo ingerite sono molto alte.
Johnson (1982) ha stimato che, chi soffre di bulimia nervosa, può arrivare a ingerire fino a 4800 calorie durante un’unica abbuffata. Altri studi più recenti hanno notevolmente innalzato questo dato parlando di picchi di 15.000 calorie ingerite in poco meno di due ore.
Vomito autoindotto
Dopo l’abbuffata la grande quantità di cibo ingerita provoca sintomi particolarmente sgradevoli. Lo stomaco si allarga e si distende provocando un senso di eccessivo riempimento e di dolore. Inoltre la paura di ingrassare, la vergogna e il senso di colpa prendono il sopravvento portando la persona a vomitare il cibo appena ingerito.
L’eliminazione del cibo attraverso il vomito provoca una riduzione del senso di malessere (l’addome non è più gonfio e così dolorante e le paure e i sensi di colpa si acquietano) che rinforza il disturbo alimentare.
Altre strategie di compenso
Il vomito, seguito da altri comportamenti sintomatici come dieta ferrea, iperattività e uso di lassativi, riacutizza il senso della fame che porta a rimettere in atto un’altra abbuffata. Altro sintomo peculiare è la fame nervosa della bulimia nervosa.
Spesso infatti la fame fisiologica viene sostituita da quella psicologica, una fame nervosa di origine psicogena, spesso legata più al tentativo di controllare le emozioni negative piuttosto che ad un bisogno fisiologico reale. Questo insieme di sintomi crea un circolo vizioso (abbuffate/condotte di compenso) che si ripropone costantemente ed è l’aspetto centrale del comportamento alimentare della bulimia nervosa.
Conseguenze della bulimia nervosa
Le conseguenze della bulimia nervosa riguardano sia la sfera sociale e relazionale che quella personale e e più prettamente medica.
La patologica attenzione al cibo, al peso corporeo e alle sue forme, riduce gli interessi e le attività, alimenta scarsa autostima e altera lo sviluppo sano della personalità. Inoltre l’utilizzo del vomito autoindotto o l’abuso di lassativi e diuretici può avere conseguenze molto gravi per l’organismo. Le principali conseguenze della bulimia nervosa sull’organismo sono:
Conseguenze fisiche della bulimia nervosa
- costante fluttuazione del peso corporeo.
- squilibri elettrolitici che possono portare ad aritmie cardiache, arresto cardiaco e anche alla morte.
- vasi sanguigni rotti negli occhi.
- ghiandole ingrossate nel collo e sotto la mascella.
- traumi nella cavità orale, come tagli nella linea della bocca e nella gola.
- cronica disidratazione.
- infiammazione dell’esofago.
- reflusso gastrico cronico dopo aver mangiato o ulcere peptiche.
- infertilità.
Le conseguenze della bulimia nervosa sono direttamente correlate alla gravità del disturbo. La gravità, stimata dalla frequenza settimanale di episodi bulimici, aumenta con l’aumentare degli episodi abbuffata/condotte di compenso.
Con l’aumentare della frequenza aumentano e si aggravano sia i danni fisici che le complicazioni di natura psicologica. Interrompere i circoli viziosi della bulimia è il primo passo per poter iniziare un percorso di trattamento ed evitare conseguenze gravi e potenzialmente letali.
Bulimia nervosa e DSM-5
La bulimia nervosa compare, nel DSM-5, nel capitolo dei disturbi dell’alimentazione e della nutrizione. Rispetto alla versione precedente (il DSM-IV-TR) i criteri per la diagnosi di bulimia sono diventati meno restrittivi.
Se infatti nella precedente versione del manuale, per poter fare diagnosi, erano necessari due episodi di abbuffate a settimana, con l’uscita del DSM-5 gli episodi bulimici si sono ridotti ad uno a settimana.
Il DSM-5 stabilisce inoltre che la diagnosi di bulimia nervosa può essere fatta se i sintomi sono presenti una volta a settimana per almeno tre mesi. Infine, se una persona soddisfa i criteri della bulimia nervosa, e anche i criteri per l’anoressia nervosa con abbuffate e condotte di compenso, il DSM-5 invita a fare diagnosi di anoressia nervosa.
Infatti, secondo il principio della maggior gravità, l’anoressia è da preferire come diagnosi in quanto mostra tassi più alti di mortalità.
Gravità della bulimia nervosa
Oltre a indicare i criteri per la diagnosi di bulimia nervosa il DSM-5 stabilisce diversi livelli di gravità del disturbo. Per stimare la gravità si valuta la frequenza con cui si presentano gli episodi bulimici.
- Lieve: 1-3 episodi di compenso a settimana
- Moderata: 4-7 episodi di compenso a settimana
- Grave: 8-13 episodi di compenso a settimana
- Estrema: 14 o più episodi di compenso a settimana
Cura della bulimia nervosa
La cura della bulimia nervosa contempla sia trattamenti farmacologici che trattamenti psicoterapeutici e riabilitativi. In generale gli studi hanno dimostrato che i farmaci antidepressivi risultano efficaci nella cura della bulimia, in genere, infatti, è presente una flessione del tono dell’umore e depressione in comorbilità.
La cura con antidepressivi, in particolare gli SSRI, si è dimostrata efficace nel miglioramento del tono dell’umore e nella riduzione del sintomo delle abbuffate nel breve periodo.
Psicoterapia e riabilitazione
All’eventuale terapia farmacologica, di fondamentale importanza per la cura della bulimia nervosa sono i percorsi psicoterapeutici e riabilitativi che affrontano diverse problematiche psicologiche sottostanti il disturbo. La cura si concentra su diversi aspetti tra cui:
- disagi psicologici profondi e sottostanti il disturbo.
- un training per imparare a riconoscere la fame fisiologica da quella “psicologica” (o nervosa)
- una migliore gestione delle proprie emozioni.
- il ripristino di una condotta alimentare sana e regolare (eliminando così il ciclo “abbuffate/condotte di compenso”)
La cura della bulimia, come di altri disturbi alimentari, richiede un’equipe multidisciplinare e specialistica. Numerosi sono infatti gli elementi da tenere in considerazione durante il trattamento. La cura avviene in genere in regime ambulatoriale, di day hospital e, in alcuni casi, di ricovero ospedaliero.
Ricovero per bulimia nervosa
Il ricovero per bulimia nervosa è consigliato quando i sintomi diventano gravi e aumenta la frequenza delle abbuffate. Il percorso di ricovero presso l’Ospedale Maria Luigia prevede la partecipazione dei pazienti a diverse attività individuali e di gruppo.
Nelle prime fasi di ricovero aspetto centrale è il ripristino di una condotta alimentare sana e di una valutazione medico-internistica accurata. Attraverso la partecipazione alle attività terapeutiche individuali e di gruppo si aiuta poi la paziente ad affrontare e riconoscere le cause psicologiche che sostengono il disturbo.
Per maggiori informazioni: Percorsi di ricovero per anoressia e bulimia nervosa.
Per approfondimenti
Brelet, L., Flaudias, V., Désert, M., Guillaume, S., Llorca, P. M., & Boirie, Y. (2021, August 1). Stigmatization toward people with anorexia nervosa, bulimia nervosa, and binge eating disorder: A scoping review. Nutrients, Vol. 13. https://doi.org/10.3390/nu13082834
Nitsch, A., Dlugosz, H., Gibson, D., & Mehler, P. S. (2021). Medical complications of bulimia nervosa. Cleveland Clinic Journal of Medicine, 88(6), 333–343. https://doi.org/10.3949/CCJM.88A.20168
Valbrun, L. P., & Zvonarev, V. (2020). The Opioid System and Food Intake: Use of Opiate Antagonists in Treatment of Binge Eating Disorder and Abnormal Eating Behavior. Journal of Clinical Medicine Research, 12(2), 41–63. https://doi.org/10.14740/jocmr4066
Kutz, A. M., Marsh, A. G., Gunderson, C. G., Maguen, S., & Masheb, R. M. (2020, March 1). Eating Disorder Screening: a Systematic Review and Meta-analysis of Diagnostic Test Characteristics of the SCOFF. Journal of General Internal Medicine, Vol. 35, pp. 885–893. https://doi.org/10.1007/s11606-019-05478-6
Fetissov, S. O., & Hökfelt, T. (2019, October 1). On the origin of eating disorders: altered signaling between gut microbiota, adaptive immunity and the brain melanocortin system regulating feeding behavior. Current Opinion in Pharmacology, Vol. 48, pp. 82–91. https://doi.org/10.1016/j.coph.2019.07.004
Santonicola, A., Gagliardi, M., Guarino, M. P. L., Siniscalchi, M., Ciacci, C., & Iovino, P. (2019, December 1). Eating disorders and gastrointestinal diseases. Nutrients, Vol. 11. https://doi.org/10.3390/nu11123038
Sekuła, M., Boniecka, I., & Paśnik, K. (2019). Bulimia nervosa in obese patients qualified for bariatric surgery – clinical picture, background and treatment. Wideochirurgia I Inne Techniki Maloinwazyjne, 14(3), 408–414. https://doi.org/10.5114/wiitm.2019.81312
Giel, K., Zipfel, S., & Hallschmid, M. (2018). Oxytocin and Eating Disorders: A Narrative Review on Emerging Findings and Perspectives. Current Neuropharmacology, 16(8), 1111–1121. https://doi.org/10.2174/1570159×15666171128143158
Fogarty, S., Elmir, R., Hay, P., & Schmied, V. (2018). The experience of women with an eating disorder in the perinatal period: A meta-ethnographic study. BMC Pregnancy and Childbirth, 18(1). https://doi.org/10.1186/s12884-018-1762-9
Mayhew, A. J., Pigeyre, M., Couturier, J., & Meyre, D. (2018). An Evolutionary Genetic Perspective of Eating Disorders. Neuroendocrinology, 106(3), 292–306. https://doi.org/10.1159/000484525
Hail, L., & Le Grange, D. (2018). Bulimia nervosa in adolescents: prevalence and treatment challenges. Adolescent Health, Medicine and Therapeutics, Volume 9, 11–16. https://doi.org/10.2147/ahmt.s135326
Donnelly, B., Touyz, S., Hay, P., Burton, A., Russell, J., & Caterson, I. (2018, February 20). Neuroimaging in bulimia nervosa and binge eating disorder: A systematic review. Journal of Eating Disorders, Vol. 6. https://doi.org/10.1186/s40337-018-0187-1
Hail, L., & Le Grange, D. (2018). Bulimia nervosa in adolescents: prevalence and treatment challenges. Adolescent Health, Medicine and Therapeutics, Volume 9, 11–16. https://doi.org/10.2147/ahmt.s135326
Palavras, M. A., Hay, P., Filho, C. A. dos S., & Claudino, A. (2017, March 17). The efficacy of psychological therapies in reducing weight and binge eating in people with bulimia nervosa and binge eating disorder who are overweight or obese—A critical synthesis and meta‐analyses. Nutrients, Vol. 9. https://doi.org/10.3390/nu9030299
Toni, G., Berioli, M. G., Cerquiglini, L., Ceccarini, G., Grohmann, U., Principi, N., & Esposito, S. (2017, August 19). Eating disorders and disordered eating symptoms in adolescents with type 1 diabetes. Nutrients, Vol. 9. https://doi.org/10.3390/nu9080906
De Carvalho, M. R., De Santana Dias, T. R., Duchesne, M., Nardi, A. E., & Appolinario, J. C. (2017, September 1). Virtual reality as a promising strategy in the assessment and treatment of bulimia nervosa and binge eating disorder: A systematic review. Behavioral Sciences, Vol. 7. https://doi.org/10.3390/bs7030043
Södersten, P., Bergh, C., Leon, M., Brodin, U., & Zandian, M. (2017, May 15). Cognitive behavior therapy for eating disorders versus normalization of eating behavior. Physiology and Behavior, Vol. 174, pp. 178–190. https://doi.org/10.1016/j.physbeh.2017.03.016
Lutter, M. (2017, July 1). Emerging Treatments in Eating Disorders. Neurotherapeutics, Vol. 14, pp. 614–622. https://doi.org/10.1007/s13311-017-0535-x
Ágh, T., Kovács, G., Supina, D., Pawaskar, M., Herman, B. K., Vokó, Z., & Sheehan, D. V. (2016, September 1). A systematic review of the health-related quality of life and economic burdens of anorexia nervosa, bulimia nervosa, and binge eating disorder. Eating and Weight Disorders, Vol. 21, pp. 353–364. https://doi.org/10.1007/s40519-016-0264-x
Ágh, T., Kovács, G., Supina, D., Pawaskar, M., Herman, B. K., Vokó, Z., & Sheehan, D. V. (2016, September 1). A systematic review of the health-related quality of life and economic burdens of anorexia nervosa, bulimia nervosa, and binge eating disorder. Eating and Weight Disorders, Vol. 21, pp. 353–364. https://doi.org/10.1007/s40519-016-0264-x
Costa, M. B., & Melnik, T. (2016, April 1). Effectiveness of psychosocial interventions in eating disorders: an overview of Cochrane systematic reviews. Einstein (Sao Paulo, Brazil), Vol. 14, pp. 235–277. https://doi.org/10.1590/S1679-45082016RW3120
Hay, P. J., & Claudino, A. M. (2015, March 4). Bulimia nervosa: online interventions. BMJ Clinical Evidence, Vol. 2015.
Val-Laillet, D., Aarts, E., Weber, B., Ferrari, M., Quaresima, V., Stoeckel, L. E., … Stice, E. (2015). Neuroimaging and neuromodulation approaches to study eating behavior and prevent and treat eating disorders and obesity. NeuroImage: Clinical, Vol. 8, pp. 1–31. https://doi.org/10.1016/j.nicl.2015.03.016
Mehler, P. S., & Rylander, M. (2015, April 3). Bulimia Nervosa – Medical complications. Journal of Eating Disorders, Vol. 3. https://doi.org/10.1186/s40337-015-0044-4
Schleg, S., Bürger, C., Schmidt, L., Herbst, N., & Voderholzer, U. (2015, March 1). The potential of technology-based psychological interventions for anorexia and bulimia nervosa: A systematic review and recommendations for future research. Journal of Medical Internet Research, Vol. 17. https://doi.org/10.2196/jmir.3554